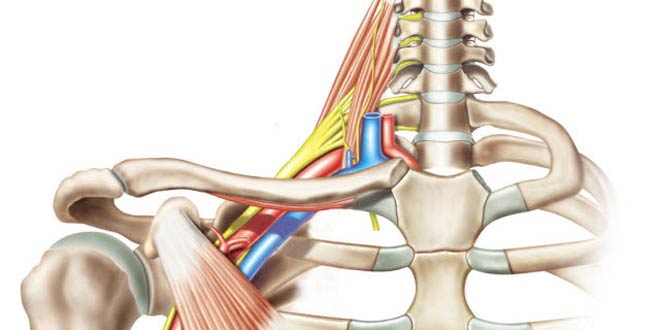
اعصابی که در اندام ها وجود داشته و حس را به پوست و حرکت را به عضلات میدهند از نخاع منشا میگیرند. این اعصاب بعد از خروج از نخاع از بین مهره های ستون فقرات خارج میشوند.
این اعصاب در بعضی مناطق بدن مانند گردن و کمر اعصاب بعد از خروج از نخاع به هم متصل شده و سپس دوباره منشعب میشوند.
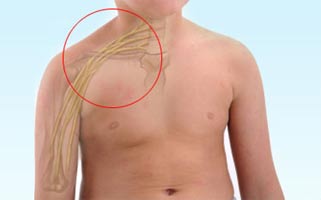
با این کار آنها یک شبکه عصبی را درست میکنند. شبکه عصبی که از اتصال ریشه های عصبی گردن درست میشود را شبکه عصبی بازویی یا براکیال مینامند.
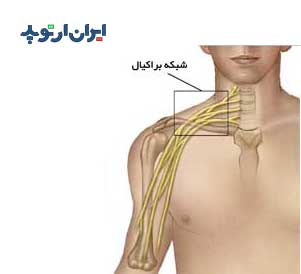
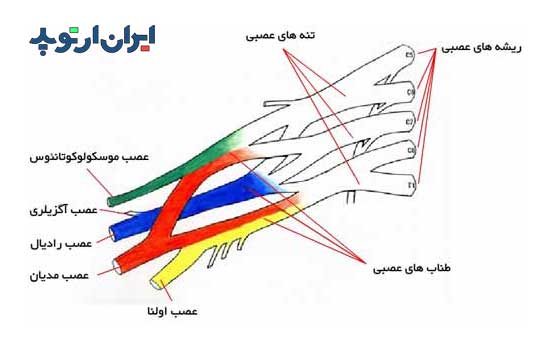
شبکه عصبی بازویی از به هم پیوستن ریشه های عصبی پنجم، ششم، هفتم و هشتم گردنی و ریشه اول سینه ای ایجاد میشود. اتصال این ریشه ها موجب بوجود آمدن تنه های عصبی فوقانی، میانی و تحتانی میشود.
با اتصال و انشعاب مجدد این تنه ها، طناب های عصبی خارجی، داخلی و پشتی (خلفی) بوجود میایند و از اتصال و انشعاب مجدد این طناب ها اعصاب اندام فوقانی یعنی اعصاب مدیان، رادیال، اولنار، آگزیلری و موسکولوکوتانئوس بوجود میایند.
علت آسیب شبکه بازویی
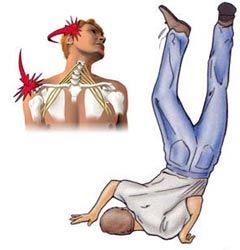
آسیب های شبکه بازویی یا براکیال معمولا به علت ضربات شدید به سر و گردن ایجاد میشوند. شایعترین این ضربات تصادف وسایل نقلیه، سقوط از ارتفاع و حوادث ورزشی است. از این بین تصادف موتورسیکلت حدود سه چهارم موارد آسیب شبکه براکیال را تشکیل میدهد.
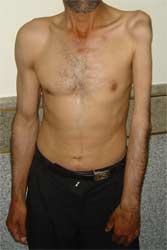
علائم بالینی شبکه بازویی
علائم آسیب های شبکه بازویی علائم فلج اعصاب تشکیل دهنده آن است. بسته به عصب آسیب دیده و شدت آسیب علائم بیمار متفاوت است.
در ۷۵% موارد تمام ریشه ای تشکیل دهنده شبکه بازویی با هم دچار ضایعه میشوند و در یک چهارم موارد تنها قسمت بالایی آن و در حدود ۲ درصد موارد تنها قسمت پایینی شبکه آسیب میبیند.
وقتی ریشه های بالایی شبکه بازویی آسیب میبینند بیمار نمیتواند شانه و آرنچ خود را حرکت دهد ولی دست و انگشتان خود را میتواند باز و بسته کند.
در این موارد گرچه بیمار نمیتواند شانه خود را باز و بسته یا دور و نزدیک کند ولی میتواند کتف خود را بالا بیاورد چون عصب عضله ای که این کار را میکند ربطی به شبکه بازویی ندارد. در این بیماران بجز مشکلات حرکتی حس شانه، بازو و ساعد نیز مختل میگردد.
وقتی تمام شبکه بازویی آسیب میبیند حس و حرکت تمام قسمت های اندام فوقانی از بالا تا پایین از بین میرود. همچنین در آسیب های شبکه بازویی همراه با مشکلات حسی و حرکتی، بیمار ممکن است از درد اندام نیز شاکی باشد.
درمان آسیب شبكه بازویی در بالغین چیست
انتخاب نوع درمان آسیب های شبكه بازویی بسته به نوع آسیب متغیر است. اگر آسیب به علت نفوذ جسم تیز و برنده مثل چاقو، شیشه و یا گلوله ایجاد شده باشد بیمار باید بلافاصله تحت عمل جراحی قرار گیرد.
در مواردی كه آسیب به علت كشیدگی شدید سر و گردن ایجاد شود بیمار در ابتدا فقط تحت نظر گرفته میشود. علت این سیاست اینست كه تعدادی از بیماران بطور خودبخودی و بعد از چند هفته تا چند ماه خوب میشوند.
در حین بازگشت كاركرد عصبی، ابتدا حس و حركت قسمت های بالایی اندام و سپس قسمت های پایینی اندام فوقانی برمیگردد. در این موارد معمولا بهبودی بصورت كامل است.
اینها مواردی هستند كه عصب های تشكیل دهنده شبكه بازویی فقط از لحاظ فیزیولوژیك و بصورت موقت فلج شده اند ولی امتداد عصب آسیبی ندیده است.
ممكن است با صبر كردن كاركرد شبكه بازویی خوب نشود. اینها مواردی هستند كه به علت كشیدگی شدید عصب ها پاره شده اند.
پس اگر بعد از دو تا سه ماه صبر كردن هیچ آثاری از بهبودی در كاركرد حسی یا حركتی اعصاب دیده نشود بیمار باید تحت عمل جراحی قرار گیرد. در این موارد تاخیر در درمان نتایج درمانی را با اشكال مواجه میكند و بیمار باید زودتر جراحی شود.
نتیجه درمان شبكه بازویی چگونه است
وقتی شبكه براكیال بعد از چند هفته تا چند ماه خودش خودبخود خوب میشود معمولا بهبودی كامل است ولی در صورت جراحی معمولا هیچگاه بهبودی كاملی صورت نمیگیرد.
وقتی قسمت های بالایی شبكه بازویی آسیب دیده است بیمار بعد از جراحی معمولا خواهد توانست آرنج خود را حركت داده و تا حدودی شانه را حركت دهد.
حركات دست و انگشتان بیمار هم كه از قبل سالم مانده بودند. این بیماران نتایج درمانی خوبی دارند و میتوانند در آینده بسیاری از فعالیت های بدنی معمول را انجام دهند.
در آسیب های كامل شبكه بازویی احتمال بهبودی كمتر است. تنها 75% این بیماران بعد از درمان خواهند توانست آرنج خود را خم كرده و تا حدودی شانه خود را حركت دهند و احتمال بدست آوردن توانایی حركت دادن انگشتان دست باز هم كمتر و در حدود 20% است.
حداكثر بهبودی معمولا بعد از یك و نیم تا دو سال بعد از جراحی بدست میای و بعد از آن بیمار دیگر تغییری نخواهد كرد.